La historia interna de cómo falló California en la aplicación de pruebas masivas del coronavirus

California no logró establecer un sistema efectivo de pruebas de coronavirus desde el principio, dejándolo muy atrás - incluso ahora - en la lucha contra COVID-19.
Los investigadores del Covid19 llegaron al apartamento en ropa de calle, llevando sus batas, guantes y protectores faciales en bolsas de Whole Foods. No tocaron la puerta.
En su lugar, llamaron por teléfono al residente, un hombre de unos 50 años, el primer caso de coronavirus conocido en California. Cuando contestó, se le ordenó que se trasladara al rincón más alejado del apartamento para que el equipo pudiera entrar y vestirse.
Habían llegado a este edificio de apartamentos en el condado de Orange para asegurarse de que el hombre estaba donde prometió estar - y que se encontraba aislado y completamente solo.
“Primer caso. Nuevo virus. No íbamos a creer en lo que la gente dijera”, recordó el director médico de control de enfermedades transmisibles del condado, el Dr. Matthew Zahn, quien supervisó la operación.
Preguntaron sobre los síntomas de la esposa del paciente, su hijo, y los de una persona que había estado recientemente en su casa invitada para cenar.
Así comenzó lo que fue la campaña de salud pública más extensa de California: una rápida movilización para identificar a las personas que sufrían del nuevo coronavirus y evitar que infectaran a otros. En los primeros días, las autoridades no sabían si se trataría de un proyecto a corto plazo para prevenir la transmisión comunitaria en el estado o de una batalla épica contra una pandemia de esas que aparecen una vez cada 100 años.
Pero a medida que se desarrollaba este último escenario, California se encontró sin preparación, abrumada y constantemente rezagada, según una investigación de Los Angeles Times. Esos fracasos iniciales dejaron a California muy atrás en la lucha contra el coronavirus, aunque ahora se ha esforzado por mantenerse al día, incluso con el aumento actual de los casos.
Algunos funcionarios y defensores locales se han quejado de las restricciones de ingresos para el programa Great Plates Delivered, argumentando que demasiada gente se está quedando atrás.
Al principio, docenas de investigadores, llamados “Cluster busters”, trabajaron en cada caso para tratar de contener la propagación del coronavirus. Su objetivo era identificar cada cadena de transmisión y cortarla antes de que el virus se afianzara en las comunidades. Funcionaron como asistentes personales con todo incluido: organizando el cuidado de los niños, estableciendo WiFi, coordinando la entrega de alimentos.
Pero los datos mostrarían más tarde que, mucho antes de que el recuento oficial de casos comenzara a subir, el virus ya estaba en la comunidad. Los funcionarios federales que se enfrentaban a la escasez de kits de prueba emitieron criterios de exámenes muy estrechos; eso significaba que los propagadores locales clave en el brote en ciernes del estado pasaban desapercibidos y no se les podía rastrear.
Nunca se alertó a los rastreadores de contactos, por ejemplo, de personas como Margaret Cabanis-Wicht y su esposo, un director de cine de 41 años de edad de Rancho Palos Verdes que había asistido a una gala celebrada en enero en Beijing con cientos de personas procedentes de toda China.
Doce días después del regreso de su marido a California, su hija de 5 años se despertó en la noche con una fiebre de 102 grados. Cabanis-Wicht también tenía fiebre. Durante días, acosaron a sus médicos, al departamento de salud del estado e incluso a los Centros para el Control y la Prevención de Enfermedades para que les hicieran la prueba. Pero ninguna de las dos era elegible porque, aunque vivían con un portador potencial, no habían salido del país.
“Nunca sabremos qué fue lo que pasó”, dijo Cabanis-Wicht.
Viajar en avión ahora es cuestión de mucha menos gente, más máscaras, más desinfectante, menos comida y bebida; y, a menos que seas un reportero entrometido, mucha menos conversación
Con un resultado positivo en la prueba dentro del hogar, los rastreadores de contacto probablemente habrían visitado a la familia, junto con cada uno de los niños con los que la niña había jugado. En cambio, Cabanis-Wicht observó horrorizada como los directivos de la escuela informaron de casos de “enfermedades similares a la influenza” que surgieron en la escuela. A principios de marzo, el padre de una compañera de clase finalmente se hizo una prueba - y resultó positivo.
“Sin duda, todos éramos conscientes de que nos faltaba tener acceso a más pruebas”, dijo Zahn, citando las restricciones existentes en ese momento. “Nos basamos en los resultados de los exámenes. Si no te hacían la prueba, no te identificábamos”.
Si los primeros propagadores potenciales no eran elegibles para las pruebas de coronavirus, ¿cómo podrían los “cluster busters” encontrarlos a tiempo para frenar un brote en toda regla?
“Era una pregunta que todos nos hacíamos”, dijo Zahn.
Sin preparativos
El proceso de pruebas de laboratorio se basaba en instrumentos sorprendentemente ineficientes: los humanos.
El estricto protocolo aprobado por los oficiales federales de salud no significaba ninguna automatización en el laboratorio de salud pública del condado de L.A. Los trabajadores del laboratorio se cernían sobre las muestras de los pacientes, usando los goteros de plástico conocidos como pipetas para extraer manualmente el material genético de ellos, uno por uno.
Cargaron las muestras en una máquina de pruebas que se parecía más a una impresora de oficina LaserJet anticuada que a la solución requerida para la pandemia. Funcionaba 18 horas al día, siete días a la semana. Aún así, para el 11 de marzo, con infecciones que probablemente se contaban ya por miles, sólo se habían analizado los especímenes de unas 70 personas en el laboratorio de Downey, expuso el director del departamento.
Otros condados estaban peor. Uno de cada cuatro laboratorios de salud pública del estado cerró completamente en los últimos años, y quedaba menos de un laboratorio de salud pública por cada millón de residentes del estado. Muchos informaron de un presupuesto anual de equipamiento de cero dólares o estaban siendo revisados para su cierre - hasta que los comisionados comenzaron a llegar con hisopos de pacientes y solicitudes de pruebas garabateadas a mano.
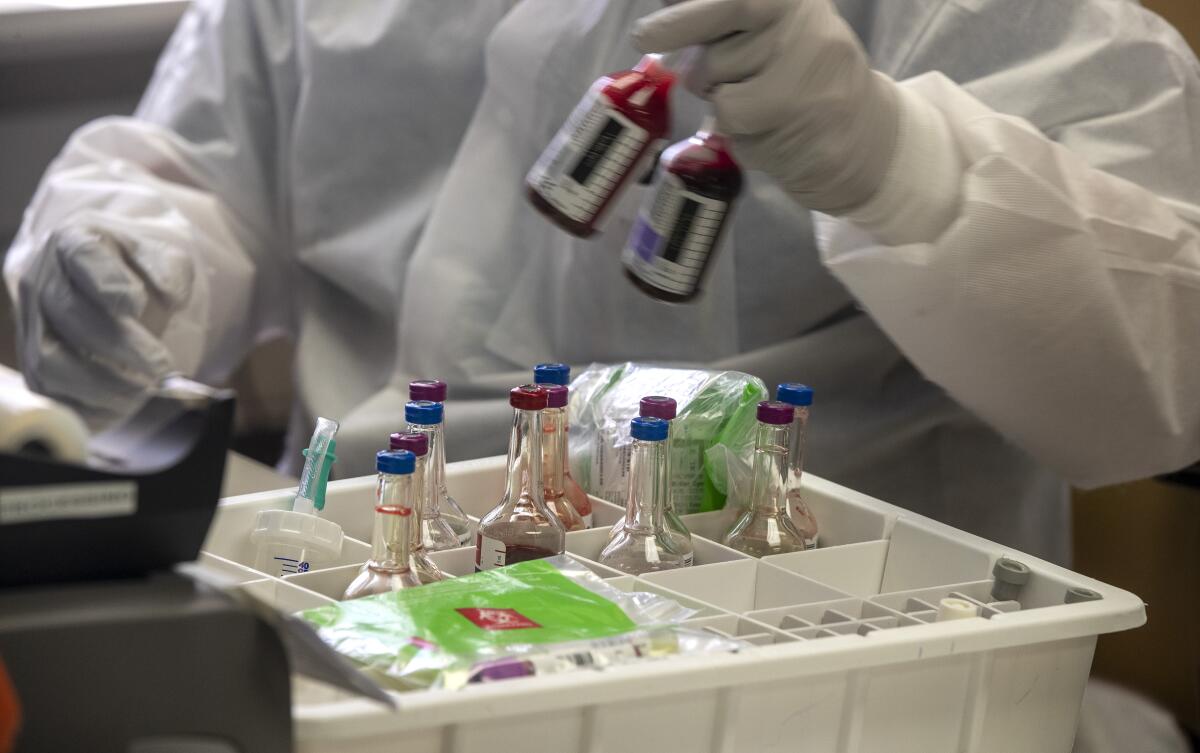
La demanda de pruebas aumentó después de que unos 1.250 californianos que habían estado en un crucero con un paciente de coronavirus se habían dispersado sin saberlo, por todo el estado, probablemente proliferando la propagación. Otras 9.000 personas en California habían regresado recientemente de países que experimentaban brotes graves.
La acumulación de muestras dejó la infraestructura del condado atascada y al borde del colapso. Un memorándum del condado pedía a los hospitales que rechazaran a cualquier paciente sospechoso de tener coronavirus con síntomas leves, sin hacer pruebas y sin informar del caso.
“No llamen” al departamento de salud pública, escribió un coordinador de control de infecciones en un correo electrónico a los médicos.
El condado reportaba en ese momento un total de sólo 29 infecciones, obviamente un recuento insuficiente.
El 13 de marzo, Steve Rusckowski, director ejecutivo de Quest Diagnostics, se acercó al podio del Jardín de Rosas de la Casa Blanca. El presidente Trump le dio una palmadita en la espalda.
“Stephen”, dijo Trump, “gran trabajo”.

Con la infraestructura de pruebas en las instalaciones públicas paralizada, el gobierno federal había recurrido a socios privados para ampliar el número de análisis. Flanqueado por líderes de la industria y miembros del grupo de trabajo federal, Rusckowski dijo a las cámaras de televisión y a los reporteros de la prensa que el proceso de exámenes de la compañía estaba en marcha, añadiendo que el número de pruebas disponibles para el público “se incrementaría considerablemente en las próximas semanas”.
Así fue. Ese día, el condado de Los Ángeles había reportado sólo ocho nuevos casos de coronavirus durante la noche; el viernes siguiente, reportó 64 durante la noche, a la siguiente noche fueron 252. A finales de mes, la detección total en el condado superó los 3.000 casos.
Pero desafortunadamente para Quest - y otros actores privados como LabCorp - la creciente capacidad de detectar casos era tan buena como las líneas de suministro. Y rápidamente, cada paso del proceso mostró problemas.
Para que decenas de miles de californianos recibieran una prueba de coronavirus, el personal médico necesitaba la misma cantidad de hisopos con punta de algodón - la “pieza más simple”, sin embargo se convirtió en el problema número uno expuso el Dr. Clayton Kazan, director médico del Departamento de Bomberos del Condado de Los Ángeles y ex coordinador de pruebas de coronavirus del condado. Un tipo común, llamado hisopo con punta, se produce típicamente en Italia y China, donde el brote había paralizado la fabricación. Más de 125 sitios de pruebas en California reportarían más tarde que la escasez de hisopos fue su principal problema para poder realizar pruebas.
Después de la recolección, una muestra de hisopo se introducía inmediatamente en un tubo de plástico con tapa de rosca lleno de “un medio de transporte”, una solución destinada a preservarlo en su viaje. Pero el fluido era tan escaso que la Administración de Alimentos y Drogas de Estados Unidos comenzó a avalar el uso de una solución salina básica en su lugar.
Una vez que llegaba a los laboratorios de procesamiento como Quest o LabCorp, la preparación de la muestra requería productos químicos específicos, conocidos como reactivos, para extraer el material genético del hisopo. Sin los reactivos, señaló el gobernador Gavin Newsom, los kits de prueba eran “como las impresoras, pero sin tinta”.
Los brotes en al menos nueve fábricas en Vernon despiertan la preocupación de que la enfermedad se pueda propagar a las ciudades cercanas de clase trabajadora fuertemente latinas.
Pero Qiagen, un importante proveedor, rápidamente se quedó atrás. Los pacientes de las unidades de cuidados intensivos esperaron más de una semana por los resultados; algunas enfermeras tuvieron que decir a las familias que, en el amontonamiento, los laboratorios comerciales habían perdido por completo las muestras de sus parientes.
Incluso en sus lechos de muerte, no tenían ningún diagnóstico.
La fabricación de reactivos se podría comparar a contar sólo con una manguera de jardín para combatir un incendio forestal, dijo Michael Osterholm, director del Centro de Investigación y Política de Enfermedades Infecciosas de la Universidad de Minnesota. “El brote en Wuhan, China, exigió una manguera contra incendios a gran escala”, añadió.
Y mientras que estados como Nueva York utilizaban pruebas ampliadas para examinar a cada paciente de asilos, California no tenía los medios; cerca de la mitad de las muertes en California se produjeron en estas instalaciones.
El régimen de pruebas “fallaba a nivel federal, estatal y local”. Todos fracasamos”, manifestó Kazan. “Si pudiéramos retroceder a enero, cuando vimos lo que sucedía en Wuhan, si hubiéramos aprovechado esa oportunidad, podríamos estar en una mejor situación que en la que nos encontramos ahora”.
Para el 25 de marzo, sólo Quest tenía 160.000 pruebas sin procesar, cerca de la mitad de todas las órdenes que había recibido.
La lucha
El trabajo atrasado llegó hasta la oficina de la Dra. Valerie Ng, la directora del laboratorio del Sistema de Salud de Alameda, quien un día a mediados de marzo se encontró apilando muestras de pacientes en su auto para un viaje por carretera hacia el laboratorio estatal en Richmond. Dos laboratorios públicos diferentes le habían fallado. Este era el Plan C.
A principios de ese mes, el retraso de pruebas en Quest se había vuelto insufrible; la Dr. Ng había redirigido las muestras al laboratorio de salud pública del condado de Alameda. Pero su viejo equipo entregó los resultados de las pruebas por fax; la jefa de los laboratorios de tres hospitales y varias clínicas se retrasaron cuando el toner del fax se terminó.
Los problemas se agravaron cuando los resultados de las pruebas del equipo de laboratorio no pudieron ser validados. El diluvio de especímenes llegó a parecerse a la acelerada cinta transportadora de dulces en el clásico episodio de la fábrica de chocolate “I Love Lucy”, subrayó. Entonces empezó a llevarlos a Richmond.
“Cuando llegó la oleada abrumó al laboratorio”, dijo en una entrevista. “Estábamos operando tan rápido como podíamos, pero no éramos eficientes”.
En un nuevo mundo donde las multitudes significan peligro, el intercambio se encuentra y los vendedores que los hacen correr luchan por mantenerse a flote.
Mientras tanto, en UC Berkeley, el biólogo molecular Fyodor Urnov formó lo que llamó “Equipo SEAL Seis”: científicos, médicos y estudiantes seleccionados a mano que habían construido un laboratorio voluntario en cuestión de semanas para ayudar a aliviar el atraso de Quest. Ellos “movieron cielo y tierra” para obtener certificaciones del gobierno y crear un laboratorio altamente automatizado que podía correr hasta 1.000 muestras de pacientes al día, expuso.
Pero cuando Urnov dijo a los hospitales cercanos que podía proporcionar pruebas y resultados gratuitos en 48 horas, los hospitales se negaron, diciendo que sus sistemas de registros electrónicos seguían enlazados con Quest y LabCorp. Los voluntarios estaban aturdidos.
“Dijimos: ‘¿Qué? ¿Están bromeando?’. Tienen un vínculo directo con un proveedor de pruebas que ha fallado”, dijo Urnov. “Hay inercia institucional”.
Silicon Valley interviene
Fred Turner siempre ha sido emprendedor. A los 17 años, construyó una máquina de ADN en su dormitorio para averiguar por qué su hermano era pelirrojo. A los 20, dejó Oxford para lanzar su primera empresa de biotecnología. Y esta primavera, durante una tarde en su departamento de San Francisco, los amigos del entonces joven de 24 años le convencieron de que abordara con su ingenio un nuevo problema: la prueba del coronavirus.
Gracias a los capitalistas de riesgo, Turner, en pocas semanas, estaba en una habitación de un hotel en el sur de California, solicitando técnicos médicos, trabajadores de laboratorio y programadores.
El personal durmió en sacos de dormir entre turnos en sus nuevas instalaciones: un antiguo laboratorio antidopaje de la NFL/MLB en San Dimas, sus paredes de cristal y sus gabinetes de bioseguridad se transformaron en la operación de pruebas de coronavirus más eficiente de la región. A finales de abril, las muestras de pacientes metidas en bolsas de basura llegaban en un camión a la planta baja de las instalaciones, llamado KorvaLabs.
Cada día, unos 350 empleados entraban en las líneas de montaje: esterilizando las bolsas y escaneando los códigos de barras, alimentando los estantes de muestras a un robot de extracción automatizado llamado Tecan y transfiriendo las placas a casi dos docenas de máquinas de detección de virus con una “mezcla maestra” de productos químicos que funcionan en tándem casi las veinticuatro horas del día.
Los ingenieros industriales utilizaron sellos digitales para rastrear el flujo de trabajo diario de cada paso, buscando retrasos. “Volvimos a Henry Ford”, dijo el Dr. Jeffrey Klausner, profesor de medicina y salud pública de UCLA, el director médico del programa.
A principios de mayo, California había pasado de 2.000 a casi 40.000 pruebas por día. El laboratorio de Curative-Korva estaba realizando 10.000 de ellas.
Volver al futuro
El equipo de rastreo de contactos del Dr. Zahn volvió a la acción, y su carga de trabajo a finales de mayo estaba aumentando. Cambiando sus batas y guantes por líneas telefónicas y discos compartidos, los rastreadores pasan sus días mirando las pantallas de las computadoras brillando con las siempre crecientes listas de nombres.
Los rastreadores de contactos de California -bibliotecarios, voluntarios del Cuerpo de Paz y otros- llamaron a los pacientes infectados y les pidieron el número de teléfono de cada persona que habían visto recientemente, prometiendo mantener oculta la identidad del caso positivo. A esos contactos se les preguntó sobre los síntomas, y también se les pidió que se aislaran en casa.
Pero los desafíos eran abrumadores. El condado de Los Ángeles, después de una masiva ampliación del equipo, todavía tenía sólo 1.759 trazadores de contacto para más de 10 millones de residentes, y, en EE.UU, había otro obstáculo único: la aplicación de la ley.
En otros lugares se utilizaban métodos efectivos para forzar el cumplimiento de la ley: Taiwán vigilaba a las personas en cuarentena con vallas digitales que hacían sonar una alarma cada vez que uno de los 50.000 ciudadanos en cuarentena se aventuraba demasiado lejos de su casa. Los rastreadores de contactos en Corea del Sur y Singapur rastreaban a los infectados mediante datos de GPS y Bluetooth.
Pero ninguna de esas opciones estaba disponible en California. Los rastreadores de contacto carecían de autoridad para insistir en que los individuos infectados evitaran exponer a los demás.
“No puedo imaginar a Estados Unidos replicando exactamente lo que hicieron en Asia, dado el hecho de que tenemos libertades y una Constitución”, dijo el Dr. Bob Kocher, ejecutivo de capital de riesgo y ex miembro del grupo de trabajo del gobernador sobre pruebas.
Y mientras más rastreadores de contacto hacían su trabajo, su efectividad dependía enteramente de lo único que aún no podían controlar: las pruebas.
La sombra de los fracasos del pasado - y el legado de los que aún se están gestando - perduró.
Por ejemplo, los funcionarios de salud del condado de Los Ángeles a principios de junio todavía estaban a sólo tres cuartos del camino de los residentes y el personal de los casi 400 centros de enfermería especializada. En las cárceles, otro punto candente para el virus, el personal ha informado que se han agotado los kits de pruebas rápidas utilizados. En los pueblos rurales y en los barrios del centro de la ciudad, California está reduciendo la expansión de las pruebas, citando los costos.
Y, en un sorprendente déjà vu del inicio del brote, los funcionarios de salud pública del condado de Los Ángeles limitaron el miércoles los criterios para las pruebas debido a la disminución de los suministros. La siempre frágil infraestructura de pruebas se ve amenazada una vez más por la escasez de hisopos, reactivos y, curiosamente, esas diminutas puntas de plástico para pipetas que los trabajadores del laboratorio habían empuñado a mano en el laboratorio de Downey.
Los cuentagotas ahora funcionan de forma robótica, pero el plástico necesario para fabricar las puntas se está reduciendo en todo el mundo, dicen los expertos. Si los laboratorios se quedan sin los diminutos y cruciales componentes, todo el sistema podría pararse en octubre, señalan.
“Sin estas pequeñas puntas de plástico”, dijo Kocher, “las pruebas se reducirán de nuevo”.
Los escritores del Times Melody Petersen, Anita Chabria, Sandhya Kambhampati, Matt Stiles y Sean Greene contribuyeron a este informe.
Para leer esta nota en inglés haga clic aquí
Suscríbase al Kiosco Digital
Encuentre noticias sobre su comunidad, entretenimiento, eventos locales y todo lo que desea saber del mundo del deporte y de sus equipos preferidos.
Ocasionalmente, puede recibir contenido promocional del Los Angeles Times en Español.











